Dermatozojalny urojeniowy, znany także jako zespół Ekboma, to rzadka choroba psychiczna, w której pacjent jest przekonany o obecności pasożytów lub innych nieistniejących organizmów na swojej skórze. Choć problem wydaje się związany z dermatologią, jego podłoże jest w rzeczywistości psychiczne, co sprawia, że leczenie wymaga współpracy dermatologa i psychiatry.
Objawy dermatozojalnego urojenia (zespół Ekboma)
Pacjenci z zespołem Ekboma doświadczają charakterystycznych objawów, które mogą znacząco wpływać na codzienne funkcjonowanie, powodując dyskomfort i poczucie izolacji społecznej.
-
Uporczywe swędzenie lub pieczenie skóry
Jest to jeden z pierwszych sygnałów zgłaszanych przez pacjentów. Świąd może obejmować różne partie ciała, nasilać się w nocy i prowadzić do ciągłego drapania, co z kolei sprzyja powstawaniu ran i nadkażeń skóry. -
Wrażenie pełzania, gryzienia lub mrowienia przez pasożyty
Pacjenci opisują uczucie „robaków pod skórą”, pełzania lub ukłucia. Objawy te są subiektywne i utrzymują się mimo braku jakichkolwiek dowodów na obecność pasożytów. Towarzyszy im silny dyskomfort i lęk. -
Rozdrapywanie lub uszkadzanie skóry
W wyniku prób „usunięcia pasożytów” osoby chore często drapią, skubią lub przecinają skórę. Może to prowadzić do wtórnych infekcji bakteryjnych, powstawania blizn oraz trwałych zmian skórnych. -
Silne przekonanie o obecności pasożytów
Pomimo braku dowodów klinicznych i negatywnych wyników badań, pacjent pozostaje przekonany o inwazji pasożytów. To utrwala cykl lęku i nasilenia zachowań samouszkadzających skórę. -
Niepokój, bezsenność i depresja wtórna
Stałe napięcie związane z urojeniami prowadzi do problemów ze snem, chronicznego stresu, uczucia bezradności i izolacji społecznej. U części pacjentów rozwija się depresja wtórna, co dodatkowo komplikuje leczenie i wymaga wsparcia psychologicznego lub psychiatrycznego.
Zespół Ekboma jest przykładem zaburzenia, w którym objawy somatyczne (uczucie pasożytów) są połączone z silnym cierpieniem psychicznym, dlatego diagnoza i leczenie wymagają podejścia interdyscyplinarnego, obejmującego dermatologię i psychiatrę.
Objawy te są realne dla pacjenta, choć ich źródło nie leży w dermatologii, lecz w podłożu psychicznym.
Przyczyny urojeń dermatozjalnych, czyli co wywołuje zespół Ekboma?
Przyczyny dermatozojalnego urojenia nie są w pełni poznane, jednak specjaliści wskazują kilka czynników, które mogą predysponować do rozwoju tego zaburzenia. Zrozumienie tych mechanizmów pomaga lepiej podejść do diagnozy i leczenia pacjentów.
-
Predyspozycje genetyczne i historia zaburzeń psychicznych w rodzinie
Występowanie zaburzeń psychicznych u członków rodziny, takich jak depresja, zaburzenia lękowe czy psychozy, może zwiększać ryzyko rozwoju urojeń dermatozjalnych. Predyspozycje genetyczne mogą wpływać na funkcjonowanie neuroprzekaźników i układu nerwowego, co sprzyja powstawaniu halucynacji dotykowych lub paranoidalnych przekonań. -
Przewlekły stres i izolacja społeczna
Długotrwałe napięcie emocjonalne, samotność lub brak wsparcia społecznego mogą zwiększać podatność na rozwój urojeniowych zaburzeń. Stres osłabia zdolność krytycznego myślenia i może wzmagać poczucie zagrożenia oraz wrażliwość na odczucia cielesne, które pacjent interpretuje jako obecność pasożytów. -
Niektóre leki, w tym środki pobudzające i substancje psychoaktywne
Leki wpływające na układ nerwowy, np. niektóre środki stymulujące, kokaina, amfetamina lub długotrwałe stosowanie leków przeciwdepresyjnych lub sterydów, mogą wywoływać parestezje i halucynacje dotykowe, które pacjent interpretuje jako obecność pasożytów. -
Choroby neurologiczne i zaburzenia somatyczne powodujące parestezje skórne
Niektóre schorzenia, takie jak neuropatie obwodowe, cukrzyca, stwardnienie rozsiane czy niedobory witamin, mogą powodować mrowienie, drętwienie i uczucie „pełzania” pod skórą. U osób podatnych psychicznie te doznania mogą przekształcać się w uporczywe urojenia dermatozjalne.
Zespół Ekboma powstaje więc w wyniku złożonego współdziałania czynników psychicznych, neurologicznych i środowiskowych, co wymaga interdyscyplinarnego podejścia w diagnozie i leczeniu pacjentów.
Zrozumienie, co wywołuje zespół Ekboma, jest kluczowe dla skutecznego leczenia, które łączy farmakologię z psychoterapią.
Diagnoza i różnicowanie z innymi chorobami skóry
Rozpoznanie zespołu Ekboma jest procesem wymagającym szczegółowej diagnostyki, ponieważ objawy pacjenta mogą przypominać rzeczywiste choroby dermatologiczne. Kluczowe jest staranne wykluczenie infekcji, alergii czy innych stanów somatycznych, zanim postawi się diagnozę urojeń dermatozjalnych.
-
Szczegółowy wywiad medyczny i psychiatryczny
Lekarz zbiera informacje o historii chorób skóry, przebytych infekcjach, stosowanych lekach oraz objawach neurologicznych i psychicznych. Wywiad obejmuje także sytuację psychospołeczną pacjenta, poziom stresu, ewentualne izolacje społeczne oraz wcześniejsze epizody zaburzeń psychicznych w rodzinie. -
Badanie skóry w celu wykluczenia infekcji pasożytniczych lub alergicznych
Dermatolog ocenia zmiany skórne, wykonuje badania laboratoryjne i mikroskopowe w celu wykluczenia pasożytów, grzybów czy reakcji alergicznych. To pozwala odróżnić objawy somatyczne od urojeniowych. -
Konsultacje dermatologiczne i psychologiczne
W diagnostyce zespołu Ekboma istotne jest podejście interdyscyplinarne. Psycholog lub psychiatra ocenia stan psychiczny pacjenta, obecność urojeniowych przekonań oraz wpływ stresu i lęku na odczucia cielesne. Współpraca z dermatologiem pomaga odróżnić zmiany wynikające z drapania od zmian chorobowych. -
Empatia i profesjonalna opieka
Pacjent z zespołem Ekboma nie jest symulantem – jego doznania są subiektywnie realne i wywołują autentyczny dyskomfort. Ważne jest, aby lekarze podchodzili do pacjenta z empatią, jednocześnie zapewniając odpowiednie leczenie dermatologiczne i psychiatryczne.
Dzięki takiemu podejściu możliwe jest prawidłowe rozpoznanie zespołu Ekboma, ograniczenie samoagresywnych zachowań skóry oraz wsparcie pacjenta w radzeniu sobie z urojeniami dermatozjalnymi.
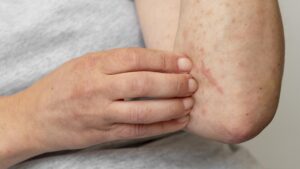
Zespół Ekboma leczenie – farmakologia w praktyce
Farmakologiczne leczenie zespołu Ekboma opiera się przede wszystkim na lekach przeciwpsychotycznych, które zmniejszają natężenie urojeń i pomagają pacjentowi odzyskać kontrolę nad codziennym funkcjonowaniem. Najczęściej stosowane są:
- antypsychotyki atypowe – np. risperidon, olanzapina, które działają na receptory dopaminowe i serotoninowe w mózgu, łagodząc urojenia,
- leki przeciwlękowe – w sytuacjach nasilonego stresu lub stanów lękowych, często łączone z psychoterapią,
- antydepresanty – jeśli towarzyszą zaburzenia nastroju lub depresja wtórna, zwiększają skuteczność leczenia i poprawiają jakość snu,
- suplementacja wspomagająca – witaminy z grupy B, magnez i kwasy omega-3 mogą wspierać funkcjonowanie układu nerwowego, choć nie zastępują leków głównych.
Praktyczne wskazówki dla pacjentów
Aby leczenie przyniosło optymalne efekty, warto wprowadzić kilka sprawdzonych nawyków:
- regularne przyjmowanie leków zgodnie z zaleceniami lekarza,
- prowadzenie dziennika objawów, aby łatwiej monitorować postępy terapii,
- unikanie samodzielnej zmiany dawki lub nagłego odstawienia leków,
- wsparcie psychologiczne i uczestnictwo w terapii poznawczo-behawioralnej,
- edukacja bliskich na temat choroby, co ułatwia zrozumienie i wsparcie pacjenta.
Inne urojone choroby skóry
Zespół Ekboma nie jest jedynym zaburzeniem, w którym pacjent doświadcza fałszywych objawów skórnych. Istnieją również inne urojone choroby skóry, które wymagają podobnego podejścia interdyscyplinarnego:
- Trichotillomania – przymusowe wyrywanie włosów, często połączone z przekonaniem o obecności pasożytów lub „brudu” w skórze głowy.
- Dermatopatia wywołana lękiem (somatyzacja skórna) – subiektywne odczucia swędzenia, pieczenia czy kłucia, które nie mają podłoża fizycznego, a są wynikiem zaburzeń lękowych.
- Ekzema urojeniowa – pacjent przekonany o ciągłym kontakcie z alergenami lub toksynami na skórze, mimo że badania dermatologiczne nie wykazują zmian chorobowych.
- Halucynacje dotykowe (parestezje urojone) – poczucie pełzania, mrowienia lub gryzienia skóry przez niewidzialne pasożyty, podobnie jak w zespole Ekboma.
Czy zespół Ekboma pogarsza się z wiekiem?
Pytanie o wpływ wieku na przebieg choroby jest naturalne, zwłaszcza w przypadku osób starszych lub ich bliskich. Badania wskazują, że objawy mogą przybierać na sile z wiekiem z powodu:
- przewlekłego stresu i izolacji społecznej,
- współistniejących chorób neurologicznych (np. choroba Parkinsona, otępienie),
- osłabienia ogólnego stanu zdrowia, które zwiększa wrażliwość na subiektywne doznania skórne.
Nie oznacza to jednak, że pogorszenie jest nieuniknione – wczesna diagnoza i odpowiednie leczenie mogą znacząco ograniczyć nasilenie objawów w starszym wieku.
Współpraca dermatologa i psychiatry
Chociaż zespół Ekboma dotyczy skóry, jego leczenie wymaga podejścia interdyscyplinarnego. Dermatolog pomaga wykluczyć rzeczywiste choroby skóry, a psychiatra dobiera leki i prowadzi terapię psychologiczną. Taka współpraca zmniejsza ryzyko nawrotów i poprawia komfort życia pacjenta.
W praktyce oznacza to:
- dokładną diagnostykę skóry, aby uniknąć niepotrzebnych zabiegów,
- stopniowe wprowadzanie leków psychotropowych, monitorowanie skutków ubocznych,
- regularne konsultacje i dostosowywanie terapii w zależności od reakcji pacjenta.
Dermatozojalny urojeniowy, czyli zespół Ekboma, to choroba wymagająca delikatnego i kompleksowego podejścia. Farmakologiczne leczenie, obejmujące antypsychotyki, leki przeciwlękowe i antydepresanty, stanowi fundament terapii, ale skuteczność wymaga też wsparcia psychoterapeutycznego i świadomego podejścia pacjenta. Wczesna interwencja i ścisła współpraca lekarzy mogą znacząco ograniczyć nasilenie objawów, poprawić komfort życia i zmniejszyć ryzyko pogorszenia choroby z wiekiem.
Niniejszy artykuł ma charakter informacyjno-edukacyjny i nie zastępuje konsultacji lekarskiej. Każda decyzja dotycząca leczenia powinna być podejmowana w porozumieniu z doświadczonym specjalistą.
FAQ – zespół Ekboma
1. Czym jest dermatozojalny urojeniowy, czyli zespół Ekboma?
Zespół Ekboma to rzadka choroba psychiczna, w której pacjent jest przekonany o obecności pasożytów lub innych nieistniejących organizmów na swojej skórze. Pomimo objawów skórnych, podłoże choroby jest psychiczne, a leczenie wymaga współpracy dermatologa i psychiatry.
2. Jakie są objawy zespołu Ekboma?
Objawy obejmują:
-
uporczywe swędzenie lub pieczenie skóry
-
wrażenie pełzania, gryzienia lub mrowienia pasożytów
-
rozdrapywanie skóry
-
silne przekonanie o obecności pasożytów
-
niepokój, bezsenność i depresję wtórną
3. Co wywołuje dermatozojalne urojenia?
Czynniki predysponujące to:
-
predyspozycje genetyczne i historia zaburzeń psychicznych w rodzinie
-
przewlekły stres i izolacja społeczna
-
stosowanie niektórych leków lub substancji psychoaktywnych
-
choroby neurologiczne powodujące parestezje skórne
4. Jak diagnozuje się zespół Ekboma?
Diagnoza wymaga:
-
szczegółowego wywiadu dermatologicznego i psychiatrycznego
-
wykluczenia infekcji pasożytniczych, alergii lub innych chorób skóry
-
konsultacji dermatologa i psychiatry
-
empatycznego podejścia do pacjenta
5. Jak wygląda leczenie farmakologiczne zespołu Ekboma?
Leczenie obejmuje:
-
antypsychotyki atypowe (np. risperidon, olanzapina)
-
leki przeciwlękowe i antydepresanty w zależności od objawów
-
suplementację wspomagającą funkcjonowanie układu nerwowego, np. witaminy z grupy B, magnez, kwasy omega-3
6. Jakie są praktyczne wskazówki dla pacjentów z zespołem Ekboma?
Pacjenci powinni:
-
regularnie przyjmować leki zgodnie z zaleceniami lekarza
-
prowadzić dziennik objawów
-
unikać samodzielnej zmiany dawki leków
-
uczestniczyć w terapii poznawczo-behawioralnej
-
edukować bliskich na temat choroby
7. Czy zespół Ekboma pogarsza się z wiekiem?
Objawy mogą nasilać się z wiekiem z powodu:
-
przewlekłego stresu
-
współistniejących chorób neurologicznych
-
osłabienia ogólnego stanu zdrowia
Jednak wczesna diagnoza i odpowiednie leczenie mogą znacząco ograniczyć nasilenie objawów.
8. Dlaczego współpraca dermatologa i psychiatry jest ważna?
Współpraca interdyscyplinarna pozwala:
-
prawidłowo diagnozować zmiany skórne i wykluczyć choroby dermatologiczne
-
dobrać odpowiednie leki psychotropowe
-
prowadzić terapię psychologiczną
-
monitorować postępy pacjenta, zmniejszając ryzyko nawrotów i poprawiając komfort życia